임상정보
임상정보 In
recent years, stress and particulate matter have been increasingly contributing
to the rise in a number of related disease
states. Skin, the outermost defense layer of our body, is sensitive to stress
and particulate matter. As of 2014, the total number of patients with urticaria
and herpes zoster accounted for 16% of the number of patients impacted by skin
conditions. The chance of occurrence of urticaria throughout an individual’s
lifespan has increased to 15 to 20% and the number of patients who have been
diagnosed with herpes zoster is also increasing rapidly. Appropriate
medication counselling increases patient compliance to pharmacological therapy
and consequently contributes to increased treatment efficacy. Therefore,
pharmacists should equip themselves with the knowledge and skills to provide
medication counselling for patients with skin conditions, such as urticaria or
herpes zoster. The causes, clinical symptoms, diagnosis and treatment of these
skin diseases were summarized.
Keywords: Urticaria, Herpes zoster, Skin diseases, Viral infection, Stress
제3차 산업사회에 살면서 오랜 시간 동안 스트레스라는 어휘가 자주 회자되었다. 그리고 최근 몇 년간 이와 더불어 미세먼지라는 단어가 계절에 따라 주기적으로 문제가 되고 있다. 우리 몸에서 물리적 방어기관이자 가장 넓은 면적을 차지하는 기관인 피부는 스트레스와 미세먼지에 민감하게 작용할 수밖에 없다. 육체적, 정신적 스트레스와 미세먼지로 인해 최근 그에 관련된 질병이 증가하고 있다. 2014년 기준, 우리나라에서 피부질환을 앓은 환자수는 19,603,295명이고, 두드러기 환자는 2,505,859명, 대상포진 환자는 648,280명으로 전체 피부질환 환자수 대비 2가지 질병을 앓은 환자수의 합이 전체의 16% 정도 차지하고 있다.1,2) 일생 동안 1회 이상 두드러기를 경험하는 사람의 비율은 15~20% 정도이고,3) 최근 대상포진으로 병원을 찾는 환자수가 급증하고 있다. 대상포진 전체 진료환자수는 2009년부터 2014년까지 조사한 결과, 연평균 7.3% 증가하였다.4) 최근 발생이 증가하고 있는 피부질환인 두드러기, 대상포진에 대한 원인, 임상증상, 진단, 치료에 대해서 정리하였고, 약국에서 복약상담 시 도움이 되고자 한다.
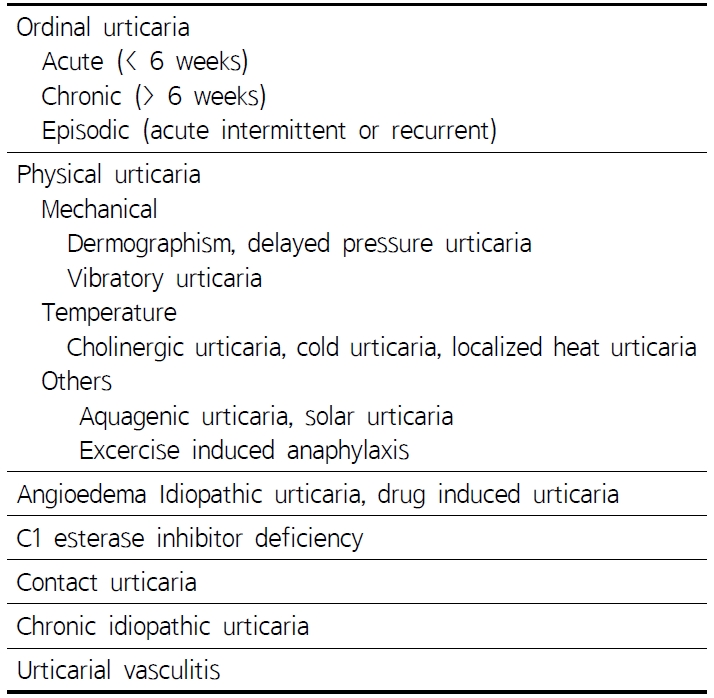
두드러기의 발생빈도는 성인에서 일생 동안 1회 이상 두드러기를 경험한 비율이 15~20% 정도이고, 아토피성 피부염 환자의 3~35%에서 두드러기가 발생한다. 두드러기는 여성이 남성에 비해서 흔하고 여자는 20~40세, 남자는 20~60세에서 빈번하게 발생한다.3) 두드러기는 비교적 흔한 피부질환으로 발생 후 대부분 수시간 내에 사라지는 팽진과 가려움증이 특징이다. Table 1에 언급된 것처럼 급성 두드러기는 대부분 1주일에서 1개월 이내 완전히 치유되는데, 6주 이상 두드러기가 지속되는 경우 만성 두드러기라고 한다. 만성 두드러기 환자들이 일상생활과 수면에 지대한 영향을 미칠 뿐만 아니라 수시로 재발하여 오래 지속될 경우 불안, 우울, 대인기피증 등 정서 및 성격장애를 유발할 수 있다.5) 2004년 5,003명의 만성두드러기 환자를 대상으로 시행한 외국 연구결과를 따르면, 약 80%의 환자는 1년 이내에 호전되었으나, 11%의 환자는 5년 이상 두드러기가 지속되는 것으로 나타났다. 국내 연구에서도 641명의 만성두드러기 환자의 평균유병기간이 3.76년으로 나타났다.6)
1. 원인
두드러기의 원인은 Table 1에서 분류해놓은 표에서 언급된 것처럼 마찰, 압력, 진동, 뜨겁거나 차가운 온도, 수인성, 일광 두드러기, 운동유발성 두드러기와 같은 물리적인 자극에 의해 발생하는 두드러기가 있고, 아스피린과 같은 약물에 의한 약물유발성 두드러기, 원인을 특정할 수 없는 만성 특발성 두드러기는 자가면역성 질환이며, 만성두드러기의 약 2/3을 차지한다. 만성특발성두드러기의 병리기전은 확실하게 밝혀지지 않았지만, 비만세포와 호염구, 히스타민, 화학적 매개물질들의 영향을 받는 것으로 알려져 있다. 비만세포의 세포막의 탈과립현상이 일어난 후에 히스타민과 염증성 화학매개물질들이 분비되어 팽진을 야기한다.5)
2. 임상증상
두드러기의 임상증상은 Table 2에 정리된 것처럼 갑자기 팽진과 혈관부종이 나타나는 것이 특징이다. 팽진은 다양한 크기로 피부가 부풀어 오르는 현상으로 대부분 홍반이 나타나고, 가려움증, 작열감이 같이 나타난다. 이러한 병변은 대부분 1~24시간 이내 소실된다. 혈관부종은 갑자기 발생하는 심부진피층, 피하조직 또는 점막을 침범하는 심한부종으로 가려움증보다는 주로 통증을 동반하며, 서서히 회복되어 72시간까지 지속될 수 있다.
두드러기만 단독으로 나타나는 경우가 만성 두드러기 환자의 절반 가량이고, 혈관부종을 동반하는 경우는 40%, 두드러기 없이 혈관부종만 나타나는 경우가 10%로 알려져 있다.6)
3. 진단
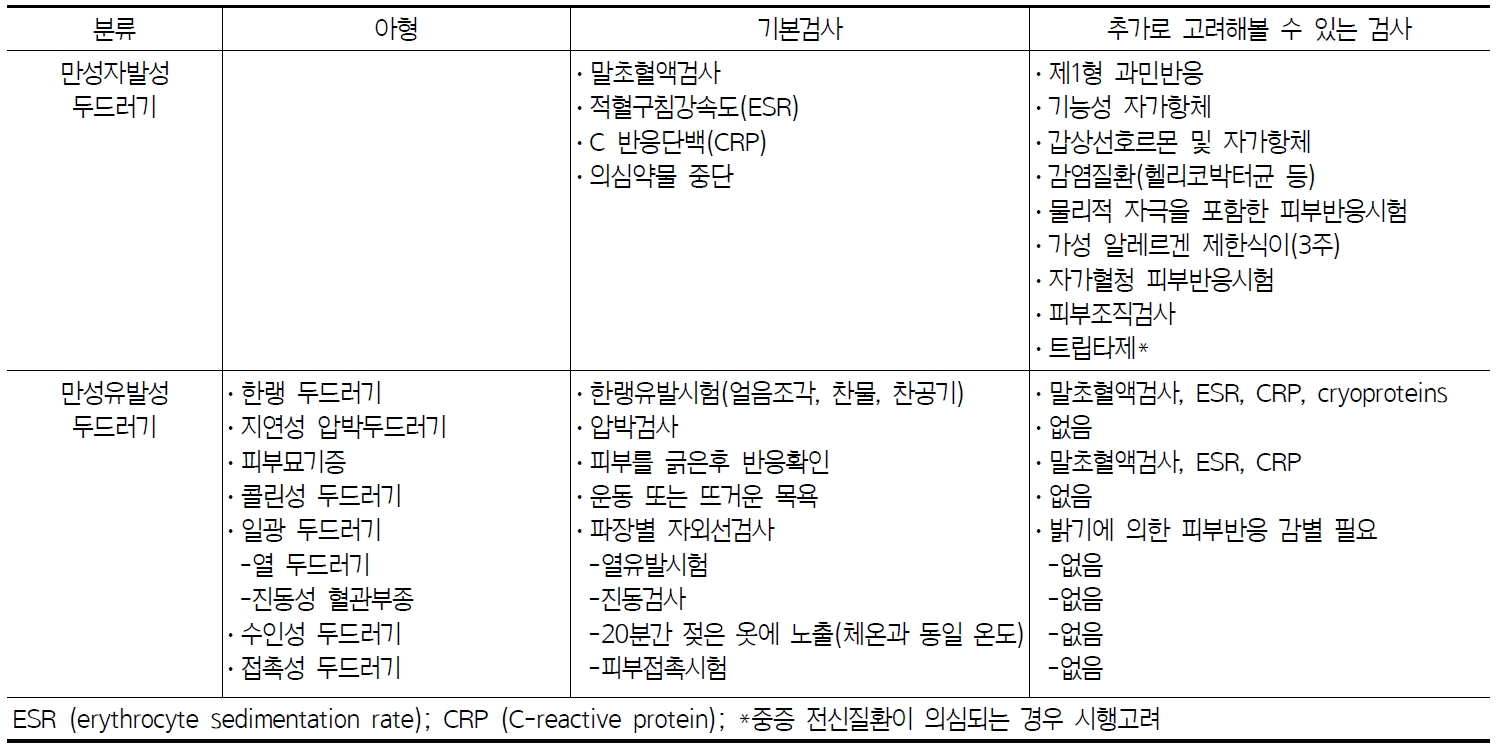
두드러기는 문진과 진찰, 의심되는 음식물, 약물, 물리적인 인자에 대한 유발검사를 포함하여 진단한다. 진단과정은 환자의 병력과 두드러기의 종류에 따라 의사가 선택하여 시행하며, 문진 및 두드러기의 원인이 무엇인지 찾는 데 도움이 되는 항목은 Table 3의 내용과 같다.
Table
3의 내용을 통해 알아낸 정보를 종합하여 두드러기의 종류를 분류하고 분류에 따라 권장되는 검사항목이 다른데, 해당 항목에 따라 제한적으로 추가검사를 시행하기도 한다. Table 4는 해외 가이드라인을 검토한 후 정리한 만성두드러기 진단을 위해 권장되는 기본 및 추가 검사항목을 정리한 표이다.6)
4. 치료
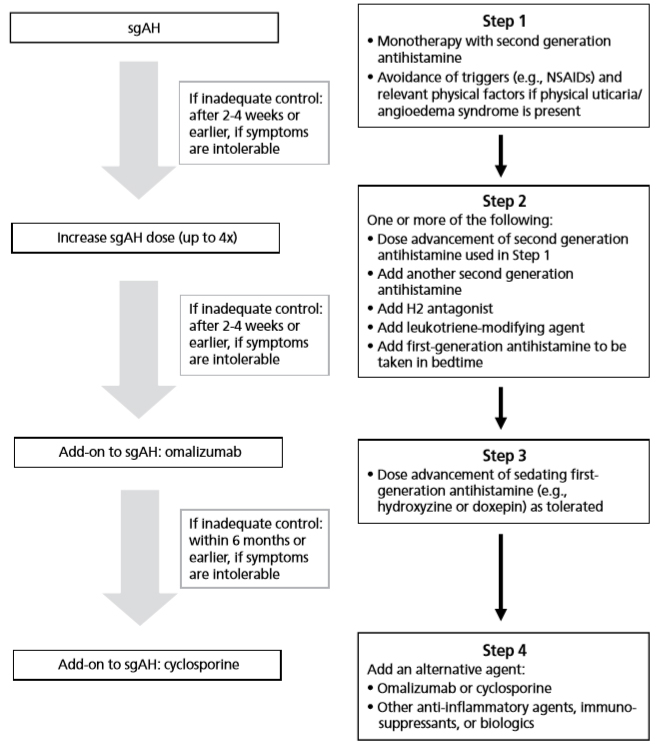
두드러기의 심한 정도와 약물에 반응을 하는지에 따라서 단계적인 치료가이드라인이 있다. Fig. 1의 왼쪽 부분은 유럽 알레르기학회 및 세계알레르기기구 가이드라인(EAACI/
GA2LEN/EDF/WAO guideline)이며, 오른쪽 부분은 미국알레르기학회 가이드라인이다. 우리나라 만성두드러기 환자를 위한 약물치료권고안은 국외 가이드라인과 크게 다르지 않지만, 한국인 만성두드러기 치료에 대한 전문가 의견을 정리해보았다.6)
만성두드러기의 1단계 치료는 2세대 항히스타민제를 투여하는 것이다. 2세대 항히스타민제의 약제간 효능 차이는 거의 없으나, 개개인의 차이는 나타날 수 있다. 만성두드러기 환자에서 항히스타민제는 증상이 나타날 때마다 필요에 따라 복용하기보다는 규칙적으로 투여하는 것이 중요하다. 이때 1단계 치료에도 2주 이상 두드러기 증상이 조절되지 않는 경우에는 2단계 치료로 높여야 한다.6) 2단계 치료는 1단계 치료에서 복용하던 2세대 항히스타민제의 용량을 2배씩 증량하여 2~4주 간격으로 증상의 호전여부를 관찰해야 하며, 상용량의 4배까지 증량할 수 있다. 하지만 우리나라 보험규정 및 허가사항의 문제로 대부분 다른 2세대 항히스타민제를 병용하여 사용한다. 즉 1가지 2세대 항히스타민제를 4배로 증량시켜서 복용하는 대신에 2~4개의 2세대 항히스타민제를 병용하여 투여하는 것이 일반적이다. 2단계 치료 2~4주 후에도 증상이 조절되지 않는 경우에는 3단계 치료로 넘어가야 한다.6) 3단계 치료는 2단계 치료에 류코트리엔 억제제 또는 H2 길항제를 추가적으로 사용하는 것이다. 아스피린 민감성 환자의 같은 경우에는 류코트리엔 억제제를 1단계 치료부터 2세대 항히스타민제와 병합요법을 고려해 볼 수 있다. 또한 1세대 항히스타민제를 추가해서 사용할 수도 있지만 중추신경계 부작용을 환자에게 미리 설명한 후 사용하거나 혹은 저녁이나 잠자기 전에 복용하는 방법을 이용할 수도 있다. 또 다른 3단계 치료방법으로는 면역억제제인 cyclosporine과 오말리주맙의 사용을 생각할 수도 있다.6)
만성두드러기는 증상을 완전히 소실하는 것이 치료목표이다. 두드러기 치료에는 비약물요법과 약물요법으로 나눌 수 있고, 비약물요법에는 유발인자를 제거하여 두드러기를 악화시킬 수 있는 요인을 없애는 것과 자외선을 이용한 광선치료법이 있다. 약물치료에는 두드러기 발생에 관여하는 비만세포나 호염구의 탈과립화, 화학 매개물질의 분비를 억제하는 방법이 있다.5)
4.1. 비약물요법
4.1.1.
유발인자 제거 및 악화요인 회피
물리 두드러기 환자에서는 유발요인이 뚜렷하기 때문에 유발인자를 찾아서 원인을 제거하거나 접촉에 주의하는 것이 선행되어야 한다.7) 유발인자에는 약물, 세균이나 기생충과 같은 감염인자, 물리적 스트레스, 자가면역항체, 음식물 등이 있다.5)
첫 번째로 약물에 의한 두드러기가 있다. 아스피린이나 소염진통제 같은 비알레르기성 과민반응을 일으키는 약물이 두드러기 유발요인으로 의심되는 경우에는 약제를 중단하거나 다른 계통의 약제로 대체해야 한다.5) 두 번째로 감염인자에 의한 두드러기가 있다. 만성 특발성 두드러기는 다양한 염증성질환 또는 감염성질환과 연관되어 있다. 그 예로 위장의 Helicobacter pylori나 장관의 기생충 감염도 관련 있는 경우가 있는데 이때는 이를 먼저 치료하고 두드러기 치료를 해야 한다.5) 세 번째로 물리적 스트레스에 의한 두드러기가 있다. 물리적 스트레스에 의한 두드러기는 유발요인이 비교적 뚜렷하다. 물리적 스트레스에 의한 두드러기 중 한 가지 예를 들어보면, 한랭 두드러기 환자의 경우에는 찬물에 목욕하거나 수영하는 것을 제한해서 추위에 피부가 노출되는 것을 금지시켜야 한다.7) 네 번째로 자가면역항체에 의한 두드러기가 있다. 기능성 자가면역항체 양성인 만성 특발성 두드러기 환자의 경우에 일반적인 치료법에 의해 치료가 되지 않을 경우, 자가면역항체를 감소시키는 혈장치환술이 일시적으로 도움이 될 수도 있다. 하지만 치료비용이 비싸고, 아직 누적된 데이터가 적어서 적극적으로 권장하지는 않는다.5) 마지막으로, 음식물에 의한 두드러기가 있으며, 식품알레르기가 원인이 되는 경우는 드물다. 드문 경우 히스타민과 여러 식품 첨가물이 가성알레르기 반응(알레르기 반응을 거치지 않으면서도 알레르기 모양의 증세를 나타내는 것)을 일으켜 만성두드러기를 유발하거나 악화시킬 수도 있다. 가성알레르기 반응이 만성두드러기의 발생과 악화에 연관되는지 알아보기 위해서는 최소 3주 이상 가성알레르겐 제한식이를 진행하여 호전유무를 관찰하여야 하며, 제한식이가 효과 있는 경우에는 3~4개월 이상 식이를 유지해야 한다.6)
4.1.2. 광선치료
자외선을 이용한 광선치료는 비만세포에서 히스타민 분비를 감소시키는 효과가 있다고 생각된다. NB-UVB (Broad-band ultraviolet B와 narrow-band ultraviolet B)를 이용한 광선치료효과 입증에 대한 연구가 진행되었는데 효과적인 것으로 보고되었다. NB-UVB와 levocetirizine을 이용한 무작위 연구에서는 levocetirizine만 복용한 환자군과 NB-UVB를 추가한 환자군, 모두에서 두드러기 활성지수가 유의미하게 감소하였으나, NB-UVB 치료를 추가한 환자군에서 두드러기가 3개월 이상 조절되는 것을 보였다.5)
4.2. 약물요법
4.2.1.
H1 항히스타민제
항히스타민제는 혈관내피세포에 있는 H1 수용체에 작용하여 팽진의 발생을 줄이고 피부의 C신경섬유에 작용하여 가려움증을 줄여준다. 대부분의 항히스타민제는 비만세포와 호염구의 세포막을 안정화시켜 항염작용을 가진다. 일반적으로 1세대와 2세대 항히스타민으로 나뉘고, 1세대 항히스타민제는 중추신경계에 대한 영향과 항콜린성효과로 졸음, 어지럼증을 유발하고 인지능력과 정신운동신경을 저하시켜 수행능력에 영향을 미치므로 고령층이나 정신집중을 필요로 하는 특수한 직업군에서는 처방 시 주의해야 한다. 이에 반해 2세대 항히스타민제는 중추신경계에 대한 영향이 적어 졸음, 어지럼증 부작용이 적다. 따라서 2세대 항히스타민제를 1차 치료제로 권장하고 있다.5) Table 5에 H1 항히스타민제의 종류, 상품명, 용량, 용법을 정리해 놓았다.
4.2.2.
H2 항히스타민제
H2 히스타민수용체는 위장관 벽세포의 세포막에 존재한다. H1 항히스타민제에 반응이 부족할 경우 cimetidine이나 ranitidine과 같은 H2 항히스타민제를 추가로 복용할 경우 효과를 보인다는 보고가 있다. 이것은 cimetidine이 H1 항히스타민제의 반감기를 늘려서 H1 항히스타민제의 작용을 증가시킨다고 추정한다. 하지만 이 효과에 대해서는 아직 논란이 많아 유럽 알레르기학회 치료 지침에서는 H2 항히스타민제의 추가 처방을 권장하지 않지만 미국의 경우에는 병용투여하고 있다.5) Table 5에 H2 항히스타민제의 종류, 상품명, 용량, 용법을 정리해 놓았다.
4.2.3.
류코트리엔 수용체 길항제
류코트리엔 수용체 길항제는 만성두드러기 치료에 대해서 대규모 연구에 대한 결과에 논란의 여지가 있어 권장할 근거가 부족하지만 항히스타민제 치료에 반응하지 않는 환자의 경우 제한적으로 사용되고 있다.5) Table 5에 류코트리엔 수용체 길항제의 종류, 상품명, 용량, 용법을 정리해 놓았다.
4.2.4.
전신 스테로이드제
전신 스테로이드제도 류코트리엔 수용체 길항제와 비슷하게 대규모 연구결과가 없지만 항히스타민제에 반응하지 않는 만성 특발성 두드러기 환자에서 흔히 사용되는 약제이다. 일반적으로 장기간 전신 스테로이드 사용은 금지되고 있다.5) Table 5에 스테로이드의 종류, 상품명, 용량, 용법을 정리해 놓았다.
4.2.5.
면역억제제
만성두드러기에 빈용되는 면역억제제는 cyclosporine과 오말리주맙이다. 먼저 cyclosporine은 비만세포와 호염구에서 히스타민의 분비를 감소시키고 T-세포의 기능에 영향을 미치는 것으로 알려져 있다. 만성두드러기 환자에서 cyclosporine의 무작위 배정 조절연구에서 효과가 보이는 것으로 나타났다. 또한 유럽 알레르기학회에서는 만성두드러기 환자에서 cyclosporine의 사용을 낮은 수준으로 권고하고 있으며 2018년도에 개정된 만성두드러기 치료지침안에서는 cyclosporine보다 오말리주맙을 먼저 사용하도록 권고하고 있다. Cyclosporine의 용량은 일반적으로 4 mg/kg/day나 200 mg/day을 처방하고, 사용시 혈압과 신장기능검사, 혈중지질검사를 정기적으로 시행해야 한다.5) 다음으로 오말리주맙은 혈중에 돌아다니는 IgE를 차단하는 단일클론항체이다. H1 항히스타민제에 반응하지 않는 환자에 대한 치료효과가 인정되어 2016년에 만성 특발성 두드러기 치료제로 미국 FDA의 승인을 받았다.5) 하지만 고가의 약제로 환자들에게 비용부담이 높다는 점이 단점이다. 오말리주맙의 용량, 용법은 150 mg 또는 300 mg을 4주 간격으로 피하주사해야 한다.6)
|
Fig. 1 Chronic urticaria treatment algorithm5) |
최근 대상포진으로 진료받은 환자수 추이를 살펴보면, 대상포진 전체 진료환자수는 2009년 45만명에서 2014년 64만명으로 연평균 7.3% 증가하였고, 2014년 연령별 진료 인원은 50대(16만 5천명)가 25.6%로 가장 많았고, 그 다음으로 60대(11만 9천명)가 18.5%로 많았다.4) 이 밖에도 대상포진의 위험인자로는 여성, 백인, 대상포진의 가족력, 자가면역질환, 천식, 당뇨, 만성폐쇄성폐질환 등의 만성질환이 동반된 경우이다. 여성은 남성의 1.3배, 백인은 흑인의 2배, 전신홍반성루프스, 류마티스관절염과 같은 자가면역질환을 동반하는 경우 빈발한다.8) 수두-대상포진 바이러스(varicella-zoster virus, VZV)는 알파헤르페스 바이러스로, 일반적으로 소아 시기에 처음 감염되어 수두를 유발한다. 이 바이러스는 신경친화성으로 감염 후 체내의 전체 신경축을 따라 이동하여 후근신경절이나 뇌신경절, 자율신경절에서 잠복하고 있다가 숙주의 면역력, 특히 세포매개 면역력이 감소하면 재활성하여 다시 신경세포를 따라 말초로 이동하여 피부로 나와 통증과 발진, 수포를 주증상으로 하는 대상포진을 일으킨다.9)
1. 원인
과거에 수두에 걸렸거나 수두 예방접종을 한 사람에서 각 신경절에 수두-대상포진 바이러스가 일생 동안 잠복하는데 바이러스의 잠복은 보통 수두를 앓았던 시기에 가장 높은 밀도로 발진이 발생한 피부절에서 일어나며, 잠복해 있던 수두-대상포진 바이러스가 세포면역체계의 변화로 인하여 재활성화되어 신경 괴사와 염증을 유발하고, 신경을 따라 내려가서 피부에 특징적인 군집성 물집을 형성한다. 잠복해 있던 바이러스의 재활성되는 기전은 아직 연구 중이나 면역저하, 감정적 스트레스, 방사선조사, 국소외상 등과 연관되어 발생할 수 있으며, 가장 확실하게 생각되는 것은 고령으로 인한 수두-대상포진 바이러스 특이 세포면역력의 감소이다.8) 또한 인체면역결핍바이러스(human immune deficiency virus, HIV) 감염, 악성종양, 장기이식 후, 항암치료, 스테로이드치료 등의 면역억제치료를 받고 있는 경우에서 재활성화 확률이 높다.10)
2. 임상증상
대상포진의 대표적 증상은 통증을 동반한 작은 수포군(vesicles)이 한 신경의 지배영역에 따라 띠 모양으로 나타난다.10) 발진생성시작 평균 4~5일(1~14일) 전부터 피부절을 따라 통증, 압통, 감각이상이 발생하여 가벼운 자극에도 과민반응이 나타날 수 있는데, 이러한 전구증상은 면역력이 높은 30세 이하의 환자에게는 드물게 나타나지만 60세 이상에게는 흔히 나타나는 증상이다. 극히 일부의 환자는 두통, 권태감, 발열이 동반될 수 있으며 흔히 국소림프절이 커지고 압통이 나타날 수 있다. 피부발진은 신경을 따라 대부분 중앙선을 넘지 않는 편측성의 국소화된 띠 모양으로 분포된 홍반 구진과 반점으로 나타나고, 12~24시간 내에 배꼽모양으로 중앙부 함몰된 타원형이나 원형 물집을 형성한다(Fig. 2).8)
피부발진 3일째 고름물집으로 진행되며 7~10일이 지나면 결국 딱지가 형성되어 탈락되는데, 딱지가 대체로 2~3주 지속되므로 평균 발진 기간은 약 3주일 정도이며 새로운 딱지는 발진 1~4일(때로는 7일)까지 발생할 수 있다. 발생부위는 흉부(55%), 뇌신경(20%, 삼차신경에 가장 흔함), 요추신경(15%), 천골신경(5%)의 빈도로 발생한다. 피부발진 면적과 환자가 느끼는 통증의 정도는 비례하고, 대체로 고령의 환자가 더 심각한 통증을 호소한다.8) 대상포진의 발생부위에 따라 증상과 합병증이 다르게 나타날 수 있다. 크게 전신에 나타나는 전신대상포진, 안구 주변에 나타나는 안구대상포진, 청신경과 안면신경을 침범한 Ramsay Hunt 증후군, 골반쪽을 침범한 신경원성방광이 있다. 이들에 대한 증상과 합병증은 다음과 같다.
2.1. 범발성 대상포진(전신
대상포진)
고령환자나 악성림프종, 후천면역결핍증후군 환자,8) 이식환자와 같이 면역력이 억제되어 있는 환자에서 주로 발생하며, 첫 병변이 나타난 일주일 이내에 첫 병변과 근접한 피부분절 이외에 다른 부위에서 발진이 20개 이상 나타나는 경우를 범발성 대상포진이라고 한다.9) 대상포진이 신경분절을 따라 나타난 후 전신에 다양한 수의 잔물집 및 물집이 피부점막 등을 포함하여 모든 부위에 발생한다.8) 더 나아가 범발성 대상포진 환자에서는 바이러스 혈증이 일어나면서 피부 이외에 뇌, 내부장기 등 다른 곳에서 수두-대상포진 바이러스가 증식하여 폐렴, 간염, 뇌염 등의 전신질환이 발생하기도 한다.9)
2.2. 안구 대상포진
삼차신경의 안구신경을 침범한 경우로 코끝과 측면에 물집이 발생한다. 발진은 눈 주위에서부터 두정부까지 발생할 수 있으나, 이마 중앙선을 넘지 않는다. 합병증으로 포도막염, 각막염, 결막염, 망막염, 신경염, 녹내장, 안구돌출, 외안근 마비 등이 발생하며 실명할 수 있다.8)
2.3. Ramsay Hunt 증후군
수두-대상포진 바이러스가 안면신경 및 청신경을 침범하여 발생하고, 미열과 피곤함을 동반한 전구증상 후에 귀의 심한통증과 함께 안면마비, 이명, 안구진탕증 등이 나타날 수 있다. 드물게 전정기관 등을 침범하여 현기증이나 감각신경성 난청을 초래하기도 한다.8)
2.4. 신경원성 방광
제3 천골신경절 혹은 드물게 제2 혹은 제4 천골신경절에 포진이 생기는 경우 발생할 수 있다.8)
3. 진단
전형적인 피부발진을 보이는 경우에는 임상양상만으로도 충분히 진단할 수 있다. 피부과 외래에서 이전부터 시행해 오던 검사로는 물집 기저부 또는 물집 체액의 챙크검사(Tzanck test)가 있으며 이 검사를 통해 다핵거대세포가 관찰되며, 직접항체검사를 하기도 한다. 최근에는 민감도와 특이도가 높은 중합효소연쇄반응(PCR)을 통해서 물집체액이나 피부생검 조직으로부터 바이러스 DNA를 직접 검출하는 분자면역학적 진단방법으로 진단한다.8)
4. 치료
대상포진의 치료목표는 통증의 소멸, 바이러스의 확산과 이차 세균감염 억제, 포진 후 통증과 같은 합병증 예방 또는 최소화라고 할 수 있다. 초기 발진형성시기에 습포치료로 통증을 완화시킬 수는 있지만 항바이러스제의 사용은 효과가 없다.8)
4.1. 면역저하가 없는 환자
대상포진 환자에게 발진이 생긴 후 72시간 내에 항바이러스제(acyclovir,
valacyclovir, famciclovir, brivudin)를 경구투여하면 발진 부위의 치유를 촉진하고, 급성통증의 기간을 줄이고 포진 후 통증의 발생빈도를 줄이거나 통증기간을 줄일 수 있다. 대상포진 치료제로 가장 먼저 개발된 항바이러스제인 acyclovir는 발진발생 후 72시간내 경구로 7~10일간 매일 800 mg씩 5회 복용을 권장한다. Acyclovir의 전구물질인 valacyclovir와 famciclovir는 피부치유에 있어서 비슷한 효과를 보였으나 valacyclovir가 통증을 더 빠르게 해소시키고 포진 후 통증의 평균 통증지속기간을 더 많이 줄이며, 만성 통증예방에도 더 좋은 효과를 보였다. 피부통증의 소실시기는 famciclovir,
valacyclovir, brivudin사이에 차이를 보이지 않지만 이 3가지 약제가 acyclovir보다 통증기간을 줄이며, 약동학적 이유 때문에 5시간마다 복용해야 하는 acyclovir에 비해 brivudin은 하루 1회, famciclovir와 valacyclovir는 하루 3회 복용한다는 장점이 있다. 이 4가지 약제의 용법, 용량에 관해서는 아래의 표(Table 6)를 참고하면 된다.10)
4.2. 면역저하 환자
4개월 이내에 이식을 받은 동종조혈간세포이식 수혜자, 중등도 이상의 이식편대숙주병을 가지고 있는 조혈간세포이식 수혜자, 집중적인 항거부치료를 가지고 있는 장기이식수혜자 등은 면역저하가 심하기 때문에 이들에서 대상포진이 발병하였을 경우에는 acyclovir를 정맥투여하는 것이 최선의 방법이다. 권장용량은 매 8시간마다 10 mg/kg 또는 500 mg/m2이며 감염이 조절되면 acyclovir 정맥투여를 중단하고 남은 치료기간 동안 항바이러스제 경구투여를 시작하는 방법으로 치료하고 있다.10)
5. 예방
5.1. 비약물 예방
대상포진은 스트레스와 피로에 의해 면역력이 저하되어 생기는 질병이다. 따라서 만성적으로 불규칙적으로 생활하거나 과도한 피로, 과도한 정신노동을 지양하는 것이 좋다. 규칙적인 생활과 충분한 영양섭취, 정신적 안정으로 예방할 수 있다.8)
5.2. 예방 백신
대상포진 백신은 생백신으로 바이러스의 재활성화로 인한 대상포진이나 포진후 통증의 발생률을 감소시킨다. 최초로 60세 이상의 성인환자를 대상으로 대상포진 예방연구를 시행하였는데, 대조군에 비해서 대상포진과 포진후 통증발생률을 각각 51.3%와 66.5%씩 감소시키는 효과를 보였고, 2007년 10월에 미국에서는 60세 이상을 대상으로 한 대상포진 백신을 승인하였다. 여기서 보이는 예방효과는 비활성 상태인 수두-대상포진 바이러스, 특이 T-세포 매개면역을 증폭시키는 면역학적 기전에 의한 것으로 추측한다. 이후에도 미국의 연구에서 백신을 50세 이상 성인 수만 명에게 접종한 결과, 대상포진의 발병이 50% 줄어들고, 통증호소환자가 1/3로 줄어 대상포진의 예방효과가 있음을 확인하였다. 따라서 우리나라의 경우에도 2017년에 만 50세 이상을 대상으로 한 대상포진백신을 승인하였다. 대상포진 백신을 투여할 때 주의하여야 할 점은 다른 생백신인 MMR과의 동시 접종을 피해야 한다. 하지만 폐렴구균 백신과는 같이 접종하여도 안전하고 대상포진을 앓고 있는 경우에도 백신투여가 가능하다. 하지만 대상포진을 앓고 나서 3년 정도 시간이 지난 후 백신을 맞는 것이 안전한 것으로 보고 있다. 또한 최근 한 데이터는 7~10년 후에는 백신의 효과가 급격하게 떨어졌다고 보고하였다.8,11)

|
Fig. 2 Erythematous maculopapular and vesiculobullous eruption along the left T4 dermatome |
최근 사회적 문제인 스트레스와 미세먼지와 관련된 두 가지 피부질환인 두드러기, 대상포진의 원인, 임상증상, 진단, 치료법에 대해서 정리해보았다. 두드러기의 원인으로는 물리적인 자극, 약물, 원인을 특정할 수 없는 자가면역에 의한 것이 있으며,3) 임상증상으로는 팽진과 혈관부종이 나타난다.6) 진단은 문진과 원인으로 의심되는 물리적인 인자에 대한 유발검사에 의해서 진행된다.6) 치료법에는 비약물요법과 약물요법으로 나눌 수 있으며, 비약물요법에는 유발인자제거, 광선치료가 있으며, 약물요법에는 항히스타민제, 류코트리엔 수용체 길항제, 스테로이드제, 면역억제제가 있다.5) 대상포진은 각 신경절에 일생동안 잠복해 있던 수두-대상포진 바이러스의 재활성으로 발생한다. 대상포진의 원인으로는 면역저하, 감정적 스트레스, 방사선조사, 국소외상 등이 있으며,8) 증상으로는 통증을 동반한 작은 수포군이 한 신경의 지배 영역에 따라 띠 모양으로 나타나며, 발진생성시작 평균 4~5일 전부터 감각이상이 발생한다.8,10) 전형적 임상증상만으로 진단이 가능하지만 추가검사가 필요할 경우 중합효소연쇄반응을 통해서 진단할 수 있다.8) 치료법으로는 항바이러스제를 투여하며 면역저하가 없는 환자의 경우 경구투여, 면역저하환자의 경우에는 초기치료 시 정맥투여하고 감염이 조절되면 경구투여를 시작하는 방법으로 치료한다.10) 대상포진은 예방백신이 존재하며 우리나라의 경우 만 50세 이상에서 생백신이 허가사항이다.11)
두드러기, 대상포진에 대한 약사의 올바른 복약지도는 환자 및 보호자에게 대한 비약물요법과 약물요법의 복약순응도를 높일 수 있으며, 이를 통한 치료효과의 증대 및 환자의 삶의 질 개선에 기여할 수 있으리라 기대한다.
- 1. 질병분류정보센터 질병통계. Available at http://www.koicd.kr/2016/stats/diseaseStats.do. Accessed in April 7, 2020.
- 2. 건강보험심사평가원 보건의료빅데이터개방시스템. Available at http://opendata.hira.or.kr/op/opc/olap3thDsInfo.do. Accessed in April 7, 2020.
- 3. Jang AS. Acute and Chronic Urticaria: Treatment. Korean Association of Internal Medicine 2011;80(1):36-9.
- 4. Oh HO. The Impacts of Knowledge and Health Belief of Herpes Zoster on Preventive Behavior of Herpes Zoster Infection in Adults over 50 Years Old. Korean Public Health Research 2016;4(2):17-29.
- 5. Roh JY. Updated treatment guideline of chronic spontaneous urticaria. J Korean Med Assoc 2019;62(1):37-46.
-
- 6. Ye YM. KAAACI Work Group report on the management of chronic urticarial. Allergy Asthma Respir Dis 2015;3(1):3-14.
-
- 7. Park JW. Standardized Treatment of Urticaria, Korean Association of Internal Medicine 2019;66(1):102-4.
- 8. Park YM. Comprehensive review and update on herpes zoster. J Korean Med Assoc 2018;61(2):116-22.
-
- 9. Park HS. Diverse clinical manifestations caused by varicella-zoster virus reactivation. Yeungnam Univ J Med 2016;33(1):1-7.
-
- 10. Sim WS. Treatment of Herpes Zoster and Postherpetic Neuralgia. Korean J Pain 2008;21(2):93-105.
-
- 11. 약학정보원. Available at http://www.health.kr/searchDrug/result_drug.asp?drug_cd=2017101100098. Accessed in April 13, 2020.
 This Article
This Article
-
2020;6(1):45-53
Published on May 31, 2020
- Received on Apr 15, 2020
- Revised on May 6, 2020
- Accepted on May 8, 2020
 Services
Services
Shared
 Correspondence to
Correspondence to
- Minku Kang
-
College of Pharmacy, Woosuk University, Wanju-Kun, Jeon-Buk 55338, Republic of Korea
Tel: +82-63-290-1672, Fax: +82-63-290-1812 - E-mail: mkang@woosuk.ac.kr